Эксклюзивные материалы студентам Рефераты, курсовые, дипломные
…Нам предлагают перейти от бюджетно-страховой модели финансирования (это когда за часть медицинских услуг платит бюджет, а за все остальное - страховые компании) к полностью страховой (когда бюджет отдает свои деньги на здравоохранение страховщикам, а уже те оплачивают медицинские услуги). Причем, не взирая на собственный призыв рассматривать альтернативные варианты, авторы не предлагают расчетов, позволяющих подтвердить эффективность такого решения. Для сравнения можно было бы взять хотя бы обратный подход, подразумевающий исключение из схем финансирования страховых компаний (за исключением 1-2% на ведение судебных дел против халатных медиков) и направление денег прямо из бюджета (с проведением конкурса между больницами за часть регионального потока больных, как в Англии). Впрочем, привязанность разработчиков программы к страховым компаниям совершенно понятна - вспомните, кто у них министр. Вряд ли кто-то из них или работников Минздрава осмелится публично высказать то, что для многих медиков стало общим местом: страховщики - паразитический класс в здравоохранении. Все их функции или выполняют, или могли бы с большим успехом выполнять органы управления (облздравы и территориальные фонды обязательного медицинского страхования). Это не квалифицированные покупатели медицинских услуг для больного, так как их реальная стоимость в отсутствие клинических протоколов не известна. Они просто доводят до больницы сумму денег, рассчитанную путем деления собранных средств на число случаев заболевания, за вычетом своей маржи. Страховщики не контролируют качество работы больниц и поликлиник - иначе мы бы не констатировали перед каждой реформой ухудшение этого самого качества. Они не защищают права пациентов - в противном случае мы не сталкивались бы с таким высоким процентом ошибок в первичных диагнозах. То есть за десять лет существования страховые медицинские организации не решили ни одной из декларируемых задач, а их собираются поощрить, поручив проводить через себя все деньги здравоохранения! Более того, предлагается доверить им реструктуризацию здравоохранения, повысив мотивацию к такой работе! (3)
На сегодняшний день частная медицина развивается бурными шагами, а государственная становится все хуже и хуже.
Сложившаяся в настоящее время в России организационно-управленческая структура здравоохранения не дает возможности обеспечить с высокой степенью эффективности этапность лечебно-диагностического процесса, как это принято в здравоохранении экономически развитых стран, где лечебно-диагностический процесс включает в себя следующие взаимосвязанные фазы: диагностика - интенсивная терапия - долечивание - восстановительное лечение. В отечественном здравоохранении первые два этапа проводятся крайне неэффективно, а два последних этапа практически отсутствуют. В настоящее время в России число учреждении для долечивания и восстановительного лечения, а также для лечения долго и хронически болеющих, нуждающихся не столько в лечении, сколько в постоянном длительном уходе, крайне ограниченно. Кроме того, фактически разрушена существовавшая сеть дошкольных учреждений, профилакториев и санаториев. Несмотря на высокие показатели обеспеченности отрасли врачами, качество их подготовки не соответствует международным стандартам.
Неудовлетворительная ресурсная обеспеченность ЛПУ, недостаток современных диагностических и лекарственных средств приводят к значительному удлинению сроков лечения больных. Это снижает эффективность функционирования здравоохранения в целом. Кроме того, нуждается в коренной перестройке система организации, управления и финансирования медицинской науки. Необходимо создание независимых экспертных комиссии по рассмотрению на конкурсной основе научно-исследовательских работ. Это позволит, отбирать наиболее значительные работы и осуществлять их приоритетное, финансирование.
Оценка эффективности функционирования системы управления здравоохранением должна базироваться на системе количественных и качественных критериев, обеспечивая достижение функционально-стоимостных показателей медицинской помощи. При этом в качестве ограничений на целевую функцию эффективности функционирования здравоохранения в целом и отдельных его объектов выступают имеющиеся ресурсы отрасли и ее хозяйствующих субъектов.
Поэтому приоритетность развития здравоохранения должна быть не просто декларирована в государственных нормативно-правовых документах, а выражаться в реальном увеличении ресурсного (в первую очередь финансового) потенциала отрасли. В конечном итоге этот потенциал окажет непосредственное влияние на уровень здоровья населения России, а, следовательно, и эффективность функционирования всей экономической системы страны, так как при невысокой психофизиологической дееспособности рабочей силы реальные и финансовые инвестиции в производственные объекты могут стать неэффективными.
Страховая система предполагает наличие у застрахованных единого медицинского страхового полиса, по средствам которого гражданин может обратиться в государственное лечебно-профилактическое учреждение и получить медицинскую помощь. Страховая компания заключает договора с различными ЛПУ по оказанию своим клиентам медицинской помощи. Но проблема заключается в том, что на рынке медицинских услуг существует множество страховых медицинских компаний, а последние могут и не иметь договора с медицинским учреждением, в котором хочет пролечиться застрахованный. В итоге гражданин лечится в том ЛПУ, с которым заключен договор, а это нарушение прав на самостоятельный выбор медицинского учреждения. Так же на сегодняшний день не существует полисов единого образца. Так приехав в другой город, пациент сталкивается с проблемами получения медицинской помощи ввиду не соответствия полиса.
Одной из важнейших проблем в системе здравоохранения остается оплата труда медицинских работников. Существуют следующие формы оплаты труда:
- повременная. Наиболее распространена, производится выплата за количество отработанного времени независимо от количества выполненных работ. Но её недостатком в медицине является то, что, например, в летнее время заболеваемость вирусными заболеваниями резко падает, и врач принимает гораздо меньшее количество больных, менее занят работой, а в осеннее, зимнее время заболеваемость резко повышается, количество больных на приеме возрастает в разы. Нагрузка увеличилась, а зарплата не изменилась. Тогда какой смысл врачу работать лучше и эффективней, у него нет стимула.
- сдельная форма оплаты труда предполагает выплату зарплаты пропорционально количеству произведенной продукции, оказанных услуг. Но в системе здравоохранения сложно определить результат работы врача, поскольку итог его работы всегда разный: т.е. платить либо за количество принятых (проконсультированных больных за прием, но в летний период больных в разы меньше, зимой – значительно больше – летом врач заработает «копейки», а зимой очень «приличные» деньги), либо за количество вылеченных. А если болезнь постоянно прогрессирует, либо находится в хронической стадии или вообще не излечима, то, как быть в этой ситуации? Нет определенности и уверенности.
Как известно в здравоохранении применяются тарифные ставки, тарифные сетки и тарифные коэффициенты. Так, тарифная ставка – это выраженный в денежной форме абсолютный размер оплаты труда различных категорий работников в единицу времени. Средняя ставка врача без категории составляет 3000 рублей. Если добавить различные проценты, надбавки т.п. то в среднем получается общая сумма в 8000 рублей. С нашим уровнем жизни, постоянным ростом цен на продукты, коммунальные услуги, товары первой необходимости данных денег катастрофически не хватает. Для примера, если взглянуть в газету объявлений о трудоустройстве, то в любой фирме оклад уборщицы составляет 6-8 тыс. рублей!!! Врач имеет диплом о высшем образовании, проходит постоянные специализации, усовершенствования, его работа – это ответственность за жизнь своих пациентов, ответственность уборщицы – вымыть полы. Это кардинальная проблема, которую срочно нужно решать.
Итак, правительство и высшие чиновники решили эту проблему следующим образом: поскольку основной принцип здравоохранения – это профилактическая направленность, значит необходимо повысить зарплату работников первичного звена, тем самым привлечь большее количество специалистов, так как болезнь дешевле предупредить, а не лечить. Сказано сделано! Теперь проанализируем, что получилось в итоге: зарплата повысилась до 20000 тыс. рублей, но на врачей легла еще большая ответственность, наложили различные штрафы за несвоевременное предоставление отчетности о проделанной работе, да и сами врачи лучше работать не стали. Поскольку денежный фактор, несомненно, является одним из ведущих, но не главным. Это объясняется схемой Уильяма Стэнли Джевонса (рис.1)
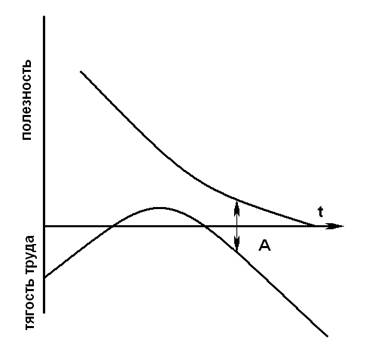
Рисунок 1. Схема Уильяма Стэнли Джевонса
По вертикальной оси вверх отложена полезность продукта труда, вниз - тягость труда, которая рассматривается как антиполезность. По горизонтальной оси откладывается время, затрачиваемое на получение полезности. Кривая в верхней части схемы прослеживает динамику полезности продукта по мере его увеличения (насыщения). Кривая в нижней части отражает изменение предельной тягости труда (чем ниже точка на этой кривой, тем неприятнее труд). Вначале кривая идет вверх, так как человек только входит во вкус труда, который ему еще не тягостен. Затем начинается довольно крутое движение вниз по мере того, как все больше чувствуется усталость. В то время начинает снижаться и кривая предельной полезности, поскольку дополнительные единицы блага не так важны, как первые. В результате на определенной стадии наступает положение, когда расстояние от кривой предельной полезности до оси ОХ равно расстоянию от неё до кривой предельной тягости труда. Дальнейшее продолжение работы становится невыгодным, так как предельная полезность дополнительного количества блага, который он может произвести, не компенсирует ему потерь (усталости) от дополнительно прилагаемых усилий. (2)
И самое главное, ведь в поликлинике помимо участковых врачей работают и узкие специалисты, а их размер заработной платы остался прежним, что привело к недовольству сотрудников. Эта проблема должна рассматриваться с разных сторон и быть решена незамедлительно.
Считаю необходимым создать стимул у работников работать лучше и эффективнее, работники должны гордиться своей работой, и рабочим местом, например, сделать доску почета, где размещать фотографию лучшего работника месяца, премировать за данное звание. Обязательно платить достойную зарплату, создавать комфортные условия для работы (хорошая медицинская мебель и оборудование). Многим важна не только зарплата, а уважение и признание. Поэтому работникам, отличившимся за хорошую работу, ведение научно-исследовательской деятельности можно предоставит возможность печататься в медицинских изданиях, публиковать свои статьи и исследования.
Важная роль в реформе здравоохранения, обеспечении доступности медицинской помощи, усилении профилактической направленности, решении задач медико-социальной помощи принадлежит специалистам со средним медицинским образованием. Изменившиеся экономические условия, повлекшие за собой преобразования в здравоохранении, требуют развития сестринского дела в соответствии с меняющимися условиями деятельности лечебно-профилактических учреждений.
Однако организационные мероприятия по совершенствованию сестринского дела, разработка методик измерения объемов и дифференцированной оплаты труда медицинских сестер внедряются недостаточно эффективно, что является причиной ухода из профессии квалифицированного сестринского персонала, увеличения дисбаланса в соотношении между врачами и медицинскими сестрами. От несбалансированности медицинских кадров и малоэффективного использования среднего персонала в практическом здравоохранении страдает в целом система здравоохранения, что оказывает негативное влияние на качество медицинской помощи. Снижение числа медицинских работников со сред ним специальным образованием увеличивает во врачебной деятельности долю медицинских услуг, не требующих врачебной квалификации, и принижает роль сестринского персонала, функции которого сводятся к выполнению технической работы, не требующей профессиональной подготовки.
Основным условием успешного реформирования здравоохранения в настоящее время является внедрение новых медицинских, организационных и управленческих технологий, призванных повысить качество медико-социальной помощи населению. Для успешного решения этой задачи необходимы не только материальная база и финансовое обеспечение, но и рациональная деятельность медицинского персонала. Традиционно при решении вопросов качества медицинской помощи рассматривалась роль врачебных кадров и служб как основа всей медицинской деятельности в лечебно-профилактических учреждениях. Роль среднего медицинского персонала рассматривается как вспомогательная к врачебной без четкого определения границ деятельности медицинских сестер в лечебном процессе, что в значительной мере снижает привлекательность профессии, не позволяет адекватно оплачивать их труд.
Внедрение в практику современных медицинских технологий определяет новые требования к специалистам сестринского звена. В настоящее время нужна медицинская сестра не как помощник врача, а как специалист, способный творчески относиться к своей работе, высокообразованный профессионал, полноправный член медицинской бригады. В настоящее время все больше внимания уделяется оптимизации деятельности медицинских работников среднего звена, как за рубежом, так и в нашей стране: Задача сегодняшнего дня - изменение статуса медицинской сестры, расширение зон ее профессиональной деятельности, рациональное распределение обязанностей между врачом и медицинской сестрой. Без решения этих задач невозможно эффективное проведение реформ в здравоохранении.
Необходимо определить роль медицинской сестры в лечебном процессе, объем необходимых специальных знаний и практических навыков. Наибольших успехов в развитии сестринской помощи достигли США. Канада, Великобритания. Германия, где сестринское дело развивается как самостоятельная сфера профессиональной деятельности, и создана система многоуровневого, в том числе университетского, образования. Активизация участия Российской Федерации в международном сотрудничестве в области здравоохранения и медицинского образования позволила создать многоуровневую систем сестринского образования на базе Государственного образовательного стандарта профессионального высшего образования в нашей стране. Достижение цели предполагает: совершенствование нормативно-правовой базы для реформирования сестринского дела, системы подготовки и повышение квалификации сестринских кадров; развитие новых организационных форм и технологий сестринской деятельности; повышение профессионального и социального статуса сестринского персонала; обеспечение социальной защищенности и решение других задач.
В ходе реализации основных направлений отраслей программы предполагается разработать методические рекомендации по пересмотру дифференцированной нагрузки на сестринский персонал, предложения по методике оплаты труда специалистов сестринского дела в зависимости от качества, объема выполняемой работы и уровня образования. Концепция развития сестринского дела предусматривает изменение системы профессиональной подготовки медицинских сестер в соответствии с новыми требованиями. Возникновение потребности в медицинских сестрах общей практики, специалистах по социальной работе, медицинских менеджерах и медицинских сестрах с высшим образованием требует не только количественного увеличения числа медицинских работников среднего звена, но и качественно иного уровня подготовки. Создание факультетов высшего сестринского образования в медицинских академиях и университетах привело не только к развитию качественно нового уровня профессиональной подготовки специалистов среднего звена, но и к появлению исследований, посвященных изучению проблем деятельности медицинских работников со средней специальной подготовкой.
Необходимо упомянуть о государственных гарантиях оказания гражданам РФ бесплатной медицинской помощи. Предоставление и оказание бесплатной медицинской помощи осуществляется на основе перечня бесплатных медицинских услуг, который имеется в каждом ЛПУ. Этот перечень граждане никогда в жизни и не видели, многие и не знают о нем. А в некоторых случаях многие клиники пользуются этим, заставляя оплачивать пациентов бесплатные медицинские услуги. Необходимо сделать перечень услуг для граждан доступным, в клиниках поставить стенд об информации по бесплатным медицинским услугам.
…Действующее российское законодательство (Закон РФ «О медицинском страховании граждан в Российской Федерации» (5)) предусматривает, что бесплатная медицинская помощь населению предоставляется за счет двух источников – бюджетов всех уровней и системы ОМС. В целях обеспечения единой системы планирования финансовых ресурсов бюджетов всех уровней и средств ОМС в 1998 г. Правительством РФ была утверждена Программа государственных гарантий оказания гражданам РФ бесплатной медицинской помощи. На основе Программы и методических рекомендаций по порядку формирования и экономического обоснования территориальных программ государственных гарантий оказания гражданам РФ бесплатной медицинской помощи органы исполнительной власти субъектов РФ разрабатывают и утверждают территориальные программы государственных гарантий оказания гражданам Российской Федерации бесплатной медицинской помощи (ТПГГ).
ТПГГ подразделяет медицинскую помощь по источникам финансирования на три группы: медицинскую помощь, предоставляемую за счет бюджетов субъекта РФ; медицинскую помощь по территориальной программе ОМС (ТПОМС), финансируемую за счет средств системы ОМС; медицинскую помощь в федеральных клиниках, предоставляемую за счет средств федерального бюджета. Последняя категория определена достаточно четко – это специализированная (в том числе дорогостоящая) амбулаторно-поликлиническая и стационарная помощь, оказываемая в федеральных медицинских учреждениях по квотам Министерства здравоохранения РФ. (При этом следует отметить, что в большинстве случаев сводный расчет стоимости ТПГГ и сведения о реализации ТПГГ (форма отраслевой статистической отчетности № 62) не содержат информации ни об объемах, ни о финансовом обеспечении медицинской помощи в федеральных клиниках, что не позволяет оценить вклад медицинской помощи, предоставляемой за счет средств федерального бюджета, в реализацию ТПГГ). Поэтому далее мы не будем рассматривать расходные обязательства федерального бюджета. Наибольший интерес представляет разграничение расходных обязательств между консолидированным бюджетом региона и системой ОМС. Базовая схема этого разграничения (с некоторыми упрощениями) такова.
За счет средств ОМС
финансируется ТПОМС, в рамках которой, гражданам предоставляется амбулаторно-поликлиническая, стационарная и стационарозамещающая медицинская помощь в объеме и на условиях, определенных ТПОМС.
Перечень заболеваний и видов медицинской помощи, входящих в ТПОМС, является составной частью ТПГГ. Кроме того, в большинстве регионов России в структуру тарифа на медицинские услуги в системе ОМС включатся не все, а только пять статей затрат. В расчеты средней стоимости койко-дня, посещения, дня пребывания в дневном стационаре в системе ОМС включаются следующие статьи экономической классификации расходов: 110100 – оплата труда, 110200 – начисления на фонд оплаты труда, 110310 – медикаменты, перевязочные средства и прочие лечебные расходы, 110320 – мягкий инвентарь и обмундирование, 110330 – продукты питания. Иными словами, тариф – фактически, цена услуги, оплачиваемой за счет средств ОМС, – не покрывает всех затрат, которые несет учреждение при ее оказании. Другие статьи расходов медицинских учреждений при оказании медицинской помощи в объеме ТПОМС отнесены на бюджеты.
За счет средств бюджета субъекта РФ и бюджетов муниципальных образований, входящих в его состав (далее – бюджетов),
гражданам предоставляется:
· скорая медицинская помощь;
· медицинская помощь, оказываемая в специализированных диспансерах, больницах (отделениях, кабинетах) при заболеваниях, передаваемых половым путем, туберкулезе, СПИДе психических расстройствах и расстройствах поведения, наркологических заболеваниях, врожденных аномалиях развития, деформациях и хромосомных нарушениях у детей, отдельных состояниях, возникающих в перинатальном периоде[i];
· отдельные виды помощи незастрахованным гражданам и лицам, не имеющим (не представившим) полиса ОМС в течение всего периода лечения;
· высокотехнологичные (дорогостоящие) виды медицинской помощи, дорогостоящее лекарственное обеспечение. (15)
За счет средств бюджетов также осуществляются льготное лекарственное обеспечение и протезирование, а также финансирование медицинской помощи, оказываемой фельдшерско-акушерскими пунктами, хосписами, больницами сестринского ухода, лепрозориями, трахоматозными диспансерами, центрами по борьбе с синдромом приобретенного иммунодефицита, центрами медицинской профилактики, врачебно-физкультурными диспансерами, отделениями и центрами профпатологии, детскими и специализированными санаториями, домами ребенка, бюро судебно-медицинской экспертизы и патологоанатомической экспертизы, центрами экстренной медицинской помощи, станциями, отделениями, кабинетами переливания крови, санитарной авиацией, центрами планирования семьи и репродукции. Кроме того, за счет бюджетов финансируется содержание зданий, сооружений, оборудования, оплата услуг транспорта, связи, коммунальных, хозяйственных и прочих текущих расходов государственных и муниципальных учреждений здравоохранения, оказывающих медицинскую помощь по ТПОМС.
Основными источниками доходов территориальных фондов ОМС являются единый социальный налог (ЕСН) в части, подлежащей зачислению в территориальные фонды ОМС (57% доходов), и страховые взносы на ОМС неработающего населения, осуществляемые за счет средств региональных и/или местных бюджетов (26%). Поступления ЕСН, как правило, соответствую плановому уровню или даже превышают его. Поэтому главной причиной недофинансирования ТПОМС следует считать неисполнение органами государственной власти субъектов РФ и органами местного самоуправления своих обязательств по страхованию неработающего населения. Практика последних лет показывает, что платежи на ОМС неработающего населения не исполняются, причем дисциплина исполнения данного вида расходов ниже, чем дисциплина исполнения расходов на здравоохранение в целом. В отдельных регионах неисполнение платежей приводит к неисполнению всей ТПОМС, но даже там, где перевыполнение плановых поступлений ЕСН компенсирует недофинансирование платежей на ОМС неработающего населения и в целом ТПОМС исполняется на уровне утвержденной стоимости, неисполнение платежей на ОМС неработающего населения не позволяет сократить «плановый» дефицит (т.е. дефицит от расчетной стоимости ТПОМС), с которым утверждаются ТПОМС в большинстве регионов.
В итоге региональные и местные бюджеты «вынуждены» брать на себя часть расходных обязательств, закрепленных за системой ОМС, например, финансирование отдельных статей расходов ЛПУ, видов медицинской помощи, части коечного фонда. Таким образом, складывается следующая ситуация: органы государственной власти и местного самоуправления отчасти сами создают дефицит финансирования ТПОМС (отчасти – поскольку, безусловно, 100%-ное исполнение платежей на ОМС неработающего населения не обеспечило бы сбалансированности ТПОМС на уровне расчетной стоимости), а затем частично «компенсируют» этот дефицит за счет неформального перераспределения расходных обязательств. По-видимому, такая ситуация выгодна органам государственной власти и местного самоуправления по двум причинам: во-первых, она позволяет сохранять контроль над частью бюджетных средств, которые должны были бы попасть в распоряжение территориальных фондов ОМС, а во-вторых, поскольку прямое бюджетное финансирование ЛПУ, в отличие от оплаты медицинской помощи в системе ОМС, не привязано к фиксированным тарифам и объемам оказанных услуг, перераспределение части средств в пользу прямого бюджетного финансирования дает возможность «завуалировать» неисполнение обязательств органов государственной власти и местного самоуправления перед бюджетополучателями (т.е. несоответствие финансирования ЛПУ фактически оказанным объемам помощи)…(13)
Сложившаяся система двухканального финансирования за счет средств ОМС и регионального и местных бюджетов имеет следующие недостатки: (16)
1. В условиях острейшего недофинансирования отрасли необходимо искать внутрисистемные источники экономии, что предполагает стратегическое и текущее планирование финансовых ресурсов. Раздельное финансирование ограничивает возможности такого планирования. Общая нехватка средств в этих условиях усугубляется еще и непредсказуемостью их поступлений из двух разъединенных, а иногда и конфликтующих между собой источников.
2. Разделение финансовых потоков затрудняет формирование системы экономической мотивации для каждого ЛПУ. Складывается ситуация «двух экономик» в рамках одного учреждения: территориальные фонды ОМС и страховые медицинские организации (СМО) развивают договорные отношения с ЛПУ и финансируют последние по результатам их деятельности, в то время как прямое финансирование из бюджетов, как правило, предоставляется на основе неэкономических критериев. Такое положение может обесценить усилия отдельных ЛПУ по повышению качества медицинской помощи и эффективности расходования средств.
3. Неоптимальной является ситуация, при которой из бюджетных средств покрываются эксплуатационные и капитальные расходы ЛПУ, а территориальные фонды ОМС и СМО берут на себя другие статьи расходов. В результате искусственно сдерживается выведение из системы здравоохранения лишних мощностей. Снижается мотивация к эффективному использованию материальных и энергетических ресурсов, поскольку соответствующие затраты не включаются в структуру тарифа на медицинские услуги в системе ОМС. Утрачивается регулирующая роль цены, ответственность за эти затраты перекладывается с ЛПУ на региональные и местные бюджеты, финансирующие соответствующие статьи затрат.
4. Неформальное перераспределение расходных обязательств между бюджетами и системой ОМС приводит к размыванию ответственности каждого из источников финансирования за финансовое обеспечение конкретных видов и объемов медицинской помощи.
Испытывая трудности с управлением системой здравоохранения, финансируемой из нескольких источников, отдельные субъекты РФ предпринимают попытки «скорректировать» (как правило, посредством неформальных договоренностей и процедур) разграничение расходных обязательств между бюджетами и системой ОМС. Наиболее распространенный вариант такой «корректировки» был описан выше – посредством недофинансирования платежей на ОМС неработающего населения и перераспределения «высвобождающихся» средств в пользу прямого бюджетного финансирования. По данным ФФОМС, в 2001 г. в 63 регионах фактические поступления средств на ОМС неработающего населения были ниже сумм, утвержденных в бюджетах ТФОМС, а в 19 из них фактические поступления составили менее 60% годовых назначений. Крайний случай представляет собой г. Москва, где в нарушение федерального законодательства платежи на ОМС неработающего населения не планируются и не поступают. В бюджете доходов и расходов Московского городского ТФОМС указывается, что «платежи на ОМС неработающего населения отражаются в составе расходов бюджета г. Москвы на здравоохранение и перечисляются непосредственно в ЛПУ Департаментом здравоохранения г. Москва и управлениями здравоохранения административных округов».
Помимо этого, неформальная «корректировка» законодательно установленного разграничения расходных обязательств между бюджетами и системой ОМС происходит не только посредством количественного перераспределения финансовых ресурсов, но и путем изменения объектов разграничения, т.е. содержания самих расходных обязательств. Если действующее законодательство предполагает разграничение финансирования ТПГГ в основном по видам и объемам медицинской помощи (и отчасти – по статьям экономической классификации), то на практике во многих регионах между бюджетами и системой ОМС разграничиваются преимущественно виды затрат ЛПУ, иными словами, статьи экономической классификации. Как правило, за счет средств бюджетов в учреждениях здравоохранения финансируется полностью или в значительной степени заработная плата с начислениями (которая должна софинансироваться за счет средств бюджетов и ОМС пропорционально объемам помощи по ТПОМС и по мероприятиям бюджета) и оплата коммунальных услуг, за счет средств ОМС – медицинские расходы и продукты питания. Такое разграничение расходных полномочий имеет несколько причин: приоритетность расходов на заработную плату работникам бюджетной сферы способствует закреплению этой статьи расходов (а также начислений на оплату труда) за бюджетами; централизация расчетов за поставки энергоресурсов, практикуемая во многих регионах, обуславливает включение оплаты коммунальных услуг целиком в обязательства бюджетов; наконец, финансирование одних и тех же статей расходов за счет разных источников пропорционально объемам медицинской помощи видится работникам ЛПУ обременительной обязанностью, поскольку это усложняет учет и отчетность.
…Являются ли подобные решения проблем, порождаемых двухканальным финансированием ТПГГ, оптимальными? По моему мнению, нет.
Во-первых, такое перераспределение расходных полномочий приводит к деформации всей системы ОМС и ее ключевого принципа, согласно которому финансируется не содержание медицинского учреждения, а оплачивается объем оказанной населению медицинской помощи. В условиях прямого бюджетного финансирования (по смете расходов) объем средств, получаемых ЛПУ, как правило, не зависит напрямую от объемов оказанной ими помощи. Сказанное не исключает того, что в роли информированного покупателя медицинской помощи могут выступать и органы управления здравоохранением либо органы местного самоуправления; более того, есть примеры активного управления количественными и качественными параметрами медицинской помощи со стороны органов управления здравоохранения и пассивной позиции страховщиков. В некоторых регионах законами о региональном бюджете утверждаются планы предоставления государственных услуг бюджетными учреждениями в натуральных показателях, в которые, в частности, включаются плановые объемы бюджетных услуг для учреждений здравоохранения. Тем не менее, необходимо признать, что система ОМС обладает более развитым набором инструментов (оплата счетов ЛПУ по тарифам на медицинские услуги) и институтов (СМО, обеспечивающие независимую экспертизу качества медицинской помощи и защиту прав застрахованных), позволяющим ей выполнять функции покупателя услуг ЛПУ. Анализ исполнения объемных показателей ТПГГ отдельных регионов в 2001 и 2002 гг. показывает, что относительные значения отклонений фактических объемов помощи от плановых по всем видам помощи меньше для медицинской помощи по ТПОМС, чем для медицинской помощи, оказываемой за счет бюджетов, что, возможно, свидетельствует о более эффективном планировании объемных показателей либо более эффективном управлении ими в системе ОМС. Иными словами, есть признаки того, что система ОМС реализует заложенные в ней преимущества. Кроме того, само стремление органов местного самоуправления сократить платежи на ОМС неработающего населения и направить больше средств напрямую ЛПУ в большинстве случаем обусловлено желанием учредителя обеспечить содержание подведомственных ЛПУ, в том числе – с сохранением избыточных мощностей.
Во-вторых, перераспределение расходных обязательств и финансовых ресурсов в пользу бюджетов сокращает возможности для устранения конфликта интересов между областными органами государственной власти и органами местного самоуправления. Как показывает практика, орган управления здравоохранением заинтересован в оптимизации структуры медицинской помощи и сети ЛПУ в целях достижения стратегических целей развития отрасли, в то время как органы местного самоуправления преследуют собственные интересы, противоречащие стратегическим целям государственной политики, и стремятся сохранить наличную сеть и штаты бюджетных учреждений. Автономия органов местного самоуправления не позволяет региональным властям административно вмешиваться в деятельность муниципальных систем здравоохранения. В то же время территориальные фонды ОМС и страховщики обладают экономическими рычагами влияния на объемы и структуру медицинской помощи, предоставляемой муниципальными ЛПУ. Поэтому увеличение доли финансовых ресурсов здравоохранения, распределяемых по каналам ОМС, и формализация процесса межбюджетного регулирования на основе прозрачной методики выравнивания подушевой бюджетной обеспеченности могли бы побудить органы местного самоуправления содействовать структурной перестройке отрасли.
В-третьих, большая часть описанных выше попыток изменить разграничение расходных обязательств противоречит федеральному законодательству, на что постоянно указывают проверки ФФОМС и Счетной палаты РФ..(18).
Смотрите также
Организация и содержание педагогической помощи детям с нарушением слуха
...
Влияние радиоактивного излучения на организм человека
Основную часть облучения население земного шара
получает от естественных источников радиации. Большинство из них таковы, что
избежать облучения от них совершенно невозможно. Радиационный фон ...